Артериална хипертония
Хипертонията, наричана още високо кръвно налягане и артериална хипертония, е хронично заболяване, при което кръвното налягане в артериите е трайно повишено. Високото кръвно налягане принуждава сърцето да изразходва повече енергия, за да осъществява циркулацията на кръвта в кръвоносните съдове, и така изтощава сърдечния мускул. Определянето на кръвното налягане включва измерването на две стойности – систолна и диастолна, – които зависят от това дали сърдечният мускул се съкращава (систола), или се отпуска между ударите (диастола). Нормалното кръвно налягане при покой е в диапазона 100 – 140 mmHg систолно (горна граница) и 60 – 90 mmHg диастолно (долна граница). Високо кръвно налягане има, когато редовната измервана стойност е 140/90 mmHg или по-висока.
| Хипертония | |
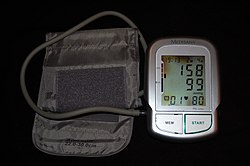 Електронен апарат за измерване на кръвно налягане за ръка, отчитащ стойности, съвместими с артериална хипертония (систолно кръвно налягане 158 mmHg, диастолно кръвно налягане 99 mmHg и сърдечна честота 80 удара в минута). | |
| Класификация и външни ресурси | |
|---|---|
| МКБ-10 | I10,I11,I12, I13,I15 |
| МКБ-9 | 401 |
| OMIM | 145500 |
| База данни DiseasesDB | 6330 |
| База данни MedlinePlus | 000468 |
| База данни eMedicine | med/1106 ped/1097 emerg/267 |
| Мед. рубрики MeSH | D006973 |
| Артериална хипертония в Общомедия | |
Хипертонията е главен рисков фактор за инсулт (мозъчен удар), инфаркт на миокарда (сърдечен удар), сърдечна недостатъчност, аневризма на артериите (аневризма на аортата), периферна артериална болест и хронично бъбречно заболяване. Дори умереното повишаване на артериалното кръвно налягане скъсява продължителността на живота. Промените в хранителния режим и начина на живот могат да подобрят контрола на кръвното налягане и да намалят риска от здравни усложнения. Ако това не помогне, се преминава към медикаментозно лечение.
Класификация
редактиранеХипертонията се определя като първична (есенциална) хипертония и вторична хипертония в зависимост от симптомите. Около 90 – 95% от случаите са в категорията „първична хипертония“, което означава, че няма ясно установима здравословна причина за наличието на високото кръвно налягане.[1] Останалите 5 – 10% от случаите се дължат на заболявания, които засягат бъбреците, артериите, сърцето или ендокринната система (вторична хипертония).
| Класификация (JNC7)[2] | Систолно налягане | Диастолно налягане | ||
|---|---|---|---|---|
| mmHg | kPa | mmHg | kPa | |
| Нормално | 90 – 119 | 12 – 15,9 | 60 – 79 | 8,0 – 10,5 |
| Предхипертония | 120 – 139 | 16,0 – 18,5 | 80 – 89 | 10,7 – 11,9 |
| Фаза 1 на хипертония | 140 – 159 | 18,7 – 21,2 | 90 – 99 | 12,0 – 13,2 |
| Фаза 2 на хипертония | ≥160 | ≥21,3 | ≥100 | ≥13,3 |
| Изолирана систолна хипертония |
≥140 | ≥18,7 | <90 | <12,0 |
Възрастни
редактиранеПри хората над 18-годишна възраст диагнозата хипертония се поставя при трайно повишаване на кръвното налягане над 140/90 милиметра живачен стълб. Ако стойностите са получени от 24-часови измервания в амбулаторни или домашни условия, се използват по-ниски прагове (135/85 mmHg).[3] Последните международни препоръки за хипертония също определят категории под хипертоничния диапазон, за да покажат континуум на риска при високо кръвно налягане в нормалния диапазон. JNC7 (2003)[2] използва термина предхипертония за кръвно налягане в диапазона 120 – 139 mmHg за систолното или 80 – 89 mmHg за диастолното. Препоръките на ESH-ESC (2007)[4] и BHS IV (2004)[5] използват категориите оптимално, нормално и високо нормално като подкатегории за кръвно налягане под 140 mmHg за систолното и 90 mmHg за диастолното.
Хипертонията има следните подкласификации: JNC7 различава фаза I на хипертония, фаза II на хипертония и изолирана систолна хипертония. Изолираната систолна хипертония се отнася до повишено систолно налягане с нормално диастолно налягане и е често срещана при хората в старческа възраст.[2] Препоръките на Европейското дружество по хипертония и Европейското дружество по кардиология (ESH-ESC) (2007)[4] и BHS IV (2004)[5] определят фаза III на хипертония за хората със систолно кръвно налягане, превишаващо 179 mmHg или диастолно налягане над 109 mmHg.
Хипертонията се класифицира като резистентна, когато не се повлиява от лекарства.[2]
Новородени и бебета
редактиранеХипертонията при новородени е рядко явление и се среща при около 0,2 до 3% от новородените. При здравите новородени кръвното налягане не се измерва рутинно.[6] Хипертонията е по-често срещана при високорисковите новородени. При преценката, дали кръвното налягане на новороденото е нормално, трябва да се вземат под внимание различни фактори, като гестационна възраст, следзачатъчна възраст и телесно тегло при раждането.[6]
Деца и юноши
редактиранеХипертонията се среща доста често при децата и юношите (2 – 9% в зависимост от възрастта, пола и етническата принадлежност)[7] и се свързва с дълготрайните рискове от недобро здравословно състояние.[8] Понастоящем се препоръчва проверка на кръвното налягане при деца над тригодишна възраст, които са на рутинни медицински грижи и прегледи. Преди при детето да бъде определена хипертония, високото кръвно налягане трябва да бъде потвърдено при повторни визити.[8]
В детството кръвното налягане се повишава с възрастта и при децата хипертонията се определя като средно систолно или диастолно кръвно налягане от три или повече измервания, по-високо от 95-ия процентил на кръвното налягане, съответстващо на пола, възрастта и височината на детето. Предхипертонията при децата се диагностицира при стойности между 90-ия процентил и 95-и процентил.[8]
Признаци и симптоми
редактиранеХипертонията обикновено протича без симптоми и откриването ѝ най-често става при профилактичен преглед или когато лицето е потърсило помощ за друг здравословен проблем. Някои хора с високо кръвно налягане съобщават за главоболие (особено в тила и сутрин), както и замайване, вертиго, тинит (бучене или шумене в ушите), промяна в зрението или епизоди на припадъци.[9]
При преглед може да възникне съмнение за хипертония, когато бъде установена хипертонична ретинопатия при преглед на очното дъно в задната част на окото с помощта на офталмоскопия.[10] Типично тежестта на промените на хипертоничната ретинопатия се степенува между I и IV, въпреки че по-леките видове може да са по-трудни за разграничаване един от друг.[10] Находките от офталмоскопията могат също да покажат от колко време пациентът е с високо кръвно налягане.[9]
Вторична хипертония
редактиранеНякои други симптоми може да наведат на предположение за вторична хипертония. Тя може да се дължи на бъбречни или ендокринни заболявания. Например затлъстяването на гръдния кош и корема, непоносимостта към глюкоза, лунообразното лице, „биволската гърбица“ (затлъстяване на гърба) и пурпурните стрии предполагат синдром на Кушинг.[11] Заболяване на щитовидната жлеза и акромегалия могат също да причинят хипертония и да имат характерните признаци и симптоми.[11] Абдоминалният шум може да показва ренална артериална стеноза (стесняване на артериите, които снабдяват бъбреците с кръв). Пониженото кръвно налягане в краката или забавените или липсващи пулсации на бедрената артерия може да показват коарктация на аортата (стесняване на аортата в близост до изхода ѝ от сърцето). Хипертония, която варира в широки граници, придружена от главоболие, палпитации, бледност и потене, е вероятен признак за феохромоцитом.[11]
Хипертонични кризи
редактиранеРязкото покачване на кръвното налягане над 180/110 се нарича „хипертонична криза.“ Кръвно налягане над тези нива показва висок риск от усложнения. Хората с кръвно налягане в тези граници може да нямат симптоми, но е много вероятно да се оплакват от главоболие (22% от случаите)[12] и световъртеж.[9] Други симптоми на хипертонична криза: влошаването на зрението, задух (поради сърдечна недостатъчност), общо усещане за физическо неразположение (бъбречна недостатъчност).[11] Повечето хора с хипертонична криза са с вече установено високо кръвно налягане, но внезапното покачване може да се дължи на допълнителни провокиращи фактори.[13]
„Хипертоничен инцидент“, наричан по-рано „злокачествена хипертония“, се получава, когато има доказателство за пряко увреждане на един или повече органи като резултат на рязко увеличаване на кръвното налягане. Такова увреждане може да включва хипертонична енцефалопатия, причинена от подуване и дисфункция в мозъка и характеризираща се с главоболие и променливи нива на съзнание (объркване и сънливост). Ретинален папилоедем, кръвоизливи в очното дъно и ескудати са друг признак на увреждане на прицелен орган. Гръдната болка може да показва увреждане на сърдечния мускул (което може да прогресира в инфаркт на миокарда) или разкъсване на вътрешната стена на аортата. Недостигът на въздух, кашлицата и отделянето на кървава храчка са характерни признаци на белодробен едем. Това е възпаление на белодробната тъкан, дължащо се на левокамерна недостатъчност, неспособност на лявата камера на сърцето да изпомпва достатъчно количество кръв от белите дробове към артериалната система.[13] Възможно е рязко влошаване на бъбречната функция (остро бъбречно увреждане) или развиване на микроангиопатична хемолитична анемия (разрушаване на кръвните клетки).[13] В такива ситуации задължително се налага спешно сваляне на кръвното налягане, за да се спре увреждането на органите.[13] От друга страна, няма доказана необходимост от бързо сваляне на кръвното налягане при хипертонични инциденти, при които няма доказателство за прицелно органно увреждане. Прекалено рязкото сваляне на кръвното налягане също крие рискове.[11] При хипертонични инциденти се препоръчва прилагането на перорални лекарства за понижаване на кръвното налягане постепенно в продължение на период от 24 до 48 часа.[13]
Бременност
редактиранеХипертония се наблюдава при приблизително 8 – 10% от бременните.[11] Повечето жени с хипертония по време на бременността имат вече съществуваща първична хипертония. Високо кръвно налягане по време на бременност може да е първият признак на прееклампсия, тежко състояние през втората половина от бременността и няколко седмици след раждането.[11] Диагнозата на прееклампсия включва повишено кръвно налягане и наличие на протеин в урината.[11] Прееклампсия настъпва при около 5% от бременните и е причина за приблизително 16% от всички случаи на смърт на майката по света.[11] Прееклампсията също така удвоява риска от смърт на детето.[11] При прееклампсията обикновено няма симптоми и състоянието се открива при рутинен преглед. Когато се проявят симптоми на прееклампсия, те най-често са главоболие, зрително смущение (често „проблясващи светлинки“), повръщане, епигастриална болка и едем (отичане). Понякога прееклампсията може да прогресира в животозастрашаващо състояние, наречено еклампсия. Еклампсията е хипертоничен инцидент и води до тежки сериозни усложнения. Тези усложнения включват загуба на зрение, подуване на мозъка, гърчове или конвулсии, бъбречна недостатъчност, белодробен едем и дисеминирана вътресъдова коагулация (нарушение на съсирването на кръвта).[11][14]
Бебета и деца
редактиранеХипертонията при новородените и бебетата в най-ранните месеци може да се свърже със симптоми на неуспешно развитие, гърчове, раздразнителност, липса на енергия и затруднено дишане[15]. При бебетата в по-късните месеци и при децата хипертонията може да причини главоболие, необяснима раздразнителност, умора, неуспешно развитие, замъглено зрение, кървене от носа и парализа на лицевия нерв (парализа на Бел).[6][15]
Усложнения
редактиранеХипертонията е най-важният предотвратим рисков фактор за преждевременна смърт в света.[16] Тя повишава риска от исхемична болест на сърцето,[17] инсулт,[11] периферно съдова болест[18] и други сърдечно-съдови заболявания, в това число сърдечна недостатъчност, аортен аневризъм, дифузна атеросклероза и белодробен емболизъм.[11] Хипертонията представлява също рисков фактор за когнитивно увреждане, деменция и хронично бъбречно заболяване.[11] Други усложнения включват:
- хипертонична ретинопатия;
- Хипертонична нефропатия.[19]
Причини
редактиранеПървична хипертония
редактиранеПървичната (есенциална) хипертония е най-често срещаната форма на хипертония – 90 – 95% от всички случаи.[1] В почти всички съвременни общности кръвното налягане се покачва с напредването на възрастта и рискът от развиване на хипертония в по-късна възраст е значителен.[20] Хипертонията е резултат от комплексното влияние на генетичните фактори и факторите на средата. Идентифицирани са множество гени, които оказват по-слабо влияние върху кръвното налягане,[21] както и някои гени, които оказват огромно влияние,[22], но генетичните предпоставки за хипертонията все още не са добре проучени. Няколко фактора на средата оказват влияние върху кръвното налягане. Факторите, свързани с начина на живот, които понижават кръвното налягане включват намален хранителен прием на сол,[23] увеличена консумация на плодове и на продукти с ниско съдържание на мазнини („Диетични подходи за спиране на хипертонията“ – „Dietary Approaches to Stop Hypertension“ – DASH диета). Упражнения,[24] отслабване[25] и намаляване на консумацията на алкохол също помагат за понижаване на кръвното налягане.[26] Възможната роля на други фактори, като например стреса,[24] консумацията на кофеин,[27] и недостига на витамин D[28] все още не е достатъчно изяснена. Счита се, че инсулиновата резистентност, която е често явление при затлъстяване и е компонент на синдрома X (или метаболитния синдром), също допринася за хипертонията.[29] Неотдавнашни проучвания дават предположения и за събития в ранната фаза от живота (например ниско телесно тегло при раждането, пушене на майката и липса на кърмене) като рискови фактори за есенциална хипертония при възрастните.[30] Механизмите, чрез които тези фактори се свързват с хипертонията при възрастните обаче, остават неясни.[30]
Вторична хипертония
редактиранеВторичната хипертония е резултат от неустановима причина. Бъбречно заболяване е най-честата вторична причина за хипертония.[11] Хипертонията може да бъде причинена също и от ендокринни проблеми, като например синдром на Кушинг, хипертиреоидизъм, хипотиреоидизъм, акромегалия, синдром на Кон или хипералдостеронизъм, хиперпаратиреоидизъм и феохромоцитом.[11][31] Често причините за вторична хипертония включват затлъстяване, сънна апнея, бременност, коарктация на аортата, прекомерна консумация на женско биле (сладниче) и определени лекарства отпускани с рецепта, билкови лечения и нелегална дрога.[11][32]
Патофизиология
редактиранеПри повечето хора с установена есенциална (първична) хипертония увеличената резистентност на кръвния поток (обща периферна резистентност) е отговорна за високото налягане, като същевременно минутният сърдечен обем остава нормален.[33] Съществува доказателство, че някои по-млади хора с предхипертония или „гранична хипертония“ имат висок минутен сърдечен обем, повишена сърдечна честота и нормална периферна резистентност. Това състояние се нарича хиперкинетична гранична хипертония.[34] Такива хора развиват типичните симптоми на установена есенциална хипертония по-късно в живота, като минутният им сърдечен обем спада, а периферната резистентност се повишава с напредване на възрастта.[34] Все още е спорно дали този модел е типичен за всички, които евентуално развиват хипертония.[35] Увеличената периферна резистентност при установена хипертония може да бъде отдадена на структурно стесняване на малките артерии и артериолите.[36] Намаляването на броя или на плътността на капилярите може също да допринесе за появата на периферна резистентност.[37] Хипертонията се свързва също и с намаляване на гъвкавостта на периферните вени,[38] което може да увеличи връщането на кръв към сърцето, да увеличи преднатоварването на сърцето и евентуално да причини диастолна дисфункция. Все още не е ясно дали активното свиване на кръвоносните съдове играе някаква роля при установена есенциална хипертония.[39]
Пулсовото налягане (разликата между систолното и диастолното кръвно налягане) често се повишава при по-възрастните хора с хипертония. Това може да се проявява като систолно налягане, което е над нормата, но диастолното налягане може да е нормално или ниско. Това състояние се нарича изолирана систолна хипертония.[40] Високото пулсово налягане при хора с хипертония в старческа възраст или изолираната систолна хипертония се обясняват с увеличената артериална ригидност, която обикновено настъпва с напредването на възрастта и може да се отежни от високото кръвно налягане.[41]
Съществуват множество предположения за това какви механизми са отговорни за увеличаването на резистентността, наблюдавана в артериалната система при хипертония. Повечето доказателства подсказват една от следните причини или и двете:
- смущения в бъбречния обмен на солта и водата, по-специално аномалии на вътребъбречната ренин-ангиотензинова система;[42]
- аномалии на симпатиковата нервна система.[43]
Тези механизми не са взаимоизключващи се и най-вероятно в повечето случаи и двата допринасят до известна степен за есенциалната хипертония. Предполага се също, че ендотелната дисфункция (дисфункция на обвивката на кръвоносните съдове) и съдовото възпаление може също да допринесат за увеличаване на периферната резистентност и увреждането на съдове при хипертония.[44][45]
Диагностика
редактиране| Система | Изследвания |
|---|---|
| Бъбречна | Микроскопски анализ на урина, протеинурия, серум НКУ (BUN) - нитроген кръвната урея и/или креатинин |
| Ендокринна | Серум натрий, калий, калций, ТСХ (TSH) - [[тиреостимулиращ хормон]] |
| Метаболитна | Кръвна глюкоза на гладно, общ холестерол, HDL и LDL холестерол, триглицериди |
| Други | Хематокрит, електрокардиограма и рентген на гръдния кош |
| Източници: Принципи на вътрешната медицина на Харисън[46] други[47][48][49][50][51] | |
Диагноза на хипертония се поставя, когато пациентът редовно има високо кръвно налягане. Традиционно[3] за диагностицирането се изискват три отделни измервания със сфигмоманометър на интервали от по един месец.[52] Първоначалната оценка на хипертонични пациенти включва пълна анамнеза и физически преглед. При наличието на монитори за 24-часово измерване на амбулаторно кръвно налягане и апарати за измерване на кръвното налягане в домашни условия, важността от избягване на неправилно диагностициране на пациенти със синдром на „бялата престилка“ доведе до промени в протоколите. Във Великобритания най-добрата практика е да се прави контролно проследяване на еднократно повишено клинично отчитане при амбулаторно измерване. Контролно проследяване може също да се направи, но не толкова прецизно, чрез измерване на кръвното налягане в домашни условия в продължение на седем дни.[3]
Когато вече бъде поставена диагноза на хипертония, лекарите се опитват да установят основната причина въз основа на рисковите фактори и други симптоми, ако има такива. Вторичната хипертония се среща по-често при децата в предюношеска възраст и в повечето случаи се причинява от бъбречно заболяване. Първичната или есенциална хипертония се среща по-често при юношите и има множество рискови фактори, между които затлъстяване и фамилна анамнеза на хипертония.[53] Може да се направят също лабораторни изследвания, за да се установят причините за вторичната хипертония и да се определи дали хипертонията е причинена от увреждане на сърцето, очите или бъбреците. Правят се и допълнителни изследвания за диабет и високи нива на холестерол, тъй като те представляват рискови фактори за развиване на сърдечно заболяване и може да налагат лечение.[1]
Измерва се серумният креатинин, за да се провери за наличие на бъбречно заболяване, което може да бъде причина за или последствие от хипертонията. Само серумният креатинин може да превишава скоростта на гломерулна филтрация. Най-актуалните препоръки съветват да се използват предиктивни уравнения като формулата за Промяна на хранителния режим при бъбречно заболяване (Modification of Diet in Renal Disease – MDRD), за да се изчисли скоростта на гломерулна филтрация (eGFR).[54] eGFR може също да даде базово измерване на бъбречната функция, което може да се използва за проследяване за странични ефекти от определени антихипертонични лекарства върху бъбречната функция. Използва се също и изследване на проби урина за протеин като вторичен показател за бъбречно заболяване. Прави се електрокардиограма (ЕКГ), за да се провери дали сърцето е под натоварване от високото кръвно налягане. Това изследване може да покаже също дали има втвърдяване на сърдечния мускул (левокамерна хипертрофия) или дали сърцето е било подложено на по-раншно минимално смущение, като например тих инфаркт. Може да се направят също рентген на гръдния кош или ехокардиограма, за да се провери за признаци на увеличаване или увреждане на сърцето.[11]
Профилактика
редактиранеБроят на хората с хипертония, които не съзнават, че имат това заболяване е значителен.[55] Трябва да се предприемат мерки, насочени към всички, за да се намалят последствията от високото кръвно налягане и да се минимализира нуждата от терапия с антихепиртонични лекарства. Препоръчват се промени в начина на живот за понижаване на кръвното налягане, преди започване на лекарствена терапия. Препоръките на Британското обществ по хипертония от 2004 г.[55] за промени, съвместими с препоръките на Американската национална образователна програма за високо кръвно налягане от 2002 г.,[56] за основно предотвратяване на хипертония са следните:
- Поддържане на нормално телесно тегло (т.е. индекс на телесна маса 20 – 25 kg/m2).
- Намаляване на хранителния прием на натрий <100 mmol/ ден (<6 g натриев хлорид <2,4 g натрий на ден).
- Занимания с редовни физически упражнения, като например енергично ходене (≥30 мин. на ден, през повечето дни от седмицата).
- Ограничаване на консумацията на алкохол до 3 единици/ден за мъжете и не повече от 2 единици/ден за жените.
- Спазване на хранителен режим богат на плодове и зеленчуци (напр. поне пет порции на ден).
- Включването в ежедневното меню на малки количества от лечебните гъби – рейши (ганодерма, лингжи), кордицепс, херициум (лъвска грива), както и на някои суперхрани – спирулина, нони. В Азия имат много добри резултати и именно затова рейши е известна като гъба на дълголетието.
Ефективната промяна в начина на живот може да понижи кръвното налягане както индивидуално антихипертонично лекарство. Комбинацията от две или повече промени в начина на живот може да постигне още по-добри резултати.[55]
Овладяване
редактиранеПромени в начина на живот
редактиранеПървият вид лечение за хипертония са препоръчваните превантивни промени в начина на живот[57] и включва промени в хранителния режим,[58] физически упражнения и отслабване. Всички тези промени са показали значително понижаване на кръвното налягане при хора с хипертония.[59] Промяна в начина на живот се препоръчва дори когато хипертонията е достатъчно висока, за да е оправдателна незабавната употреба на лекарства.
Препоръчват се различни програми, предназначени за намаляване на физиологичния стрес, като например биофийдбек, релаксация или медитация за намаляване на хипертонията. Научните проучвания обаче не подкрепят тяхната ефикасност, тъй като проучванията най-общо са с ниско качество.[60][61][62]
Промяната в хранителния режим като преминаване на диета с ниско съдържание на натрий е от особена полза. Дълготрайното (повече от 4 седмици) спазване на диета с ниско съдържание на натрий при хората от европеидна раса е ефективно за понижаване на кръвното налягане както при хората с хипертония, така и при хората с нормално кръвно налягане.[63] Освен това DASH диетата, богата на ядки, пълнозърнести храни, риба, плодове и зеленчуци, която се препоръчва от Националния институт по проблемите на сърцето, белите дробове и кръвта, също понижава кръвното налягане. Основна характеристика на плана е ограничаването на приема на натрий, въпреки че диетата е богата също на калий, магнезий, калций и протеин.[64]
Лекарства
редактиранеЗа лечението на хипертония понастоящем се предлагат няколко класа лекарства, наричани общо антихипертонични лекарства. При предписването на лекарства се вземат предвид сърдечносъдовият риск на пациента (включително риска от инфаркт на миокарда и инсулт) и отчитанията на кръвното налягане.[65] Ако бъде започнато лечение с лекарства, Седмата Национална Комисия по Проблемите на Хипертонията (JNC-7) към Националния институт по проблемите на сърцето, белите дробове и кръвта[54] препоръчва лекарят да следи за отговора към лечението и да прави оценка на всякакви нежелани реакции, получени от лекарството. Понижаването на кръвното налягане с 5 mmHg може да намали риска от инсулт с 34%, а риска от исхемична болест на сърцето с 21%. Понижаването на кръвното налягане може да намали и вероятността от развиване на деменция, сърдечна недостатъчност и смърт от сърдечно-съдово заболяване.[66] Целта на лечението трябва да бъде понижаване на кръвното налягане до по-малко от140/90 mmHg за повечето хора и още по-ниско за хората с диабет или бъбречно заболяване. Някои медицински специалисти препоръчват нивата да се поддържат под 120/80 mmHg.[65][67] Ако не бъде постигната набелязаната цел за кръвното налягане, необходимо е още лечение.[68]
Препоръките за избора на лекарство и как най-добре да се определи лечението за различните подгрупи са се променяли през годините и са различни в различните страни. Специалистите не са на едно мнение по отношение на това кое е най-доброто лекарство.[69] Групата за сътрудничество на Кокран, Световната здравна организация и препоръките на Съединените щати поддържат становището за ниска доза диуретици на основата на тиазид като предпочитано начално лечение.[70][69] Препоръките на Великобритания посочват блокерите на калциевите канали (CCB) за хора над 55-годишна възраст или за хора от африкански или карибски произход. Според тези препоръки инхибиторите на ангиотензин-конвертиращия ензим (АСЕ инхибитори) са предпочитано начално лечение за по-младите хора.[71] В Япония началното лечение, с което и да е от шестте класа лекарства включващи: CCB, АСЕ инхибитори/ARB, тиазидни диуретици, бета блокери и алфа блокери, се счита за приемливо. В Канада всички тези лекарства, с изключение на бетаблокерите, се препоръчват като евентуална първа възможност.[69]
Комбинации от лекарства
редактиранеНа много хора се налага да вземат повече от едно лекарство за контролиране на хипертонията. Препоръките на JNC7[54] и ESH-ESC guidelines[4] съветват да се започне лечение с две лекарства, когато кръвното налягане е повече от 20 mmHg над систолната или повече от 10 mmHg над диастолната цел.
Предпочитаните комбинации са инхибитори на ренин–ангиотензиновата система и блокери на калциевите канали или инхибитори на ренин–ангиотензиновата система и диуретици.[72] Допустимит е комбинации включват следните:
- Блокери на калциевите канали и диуретици.
- Бетаблокери и диуретици.
- Дихидропиридинови блокери на калциевите канали и бета блокери.
- Дихидропиридинови блокери на калциевите канали с верапамил или с дилтиазем.
Следните комбинации не се допускат:
- Недихидропиридинови блокери на калциевите канали (като верапамил или дилтиазем) и бетаблокери.
- Двойно блокиране на ренин–ангиотензиновата система (напр. инхибитор на ангиотензин-конвертиращия ензим + ангиотензин рецепторен блокер).
- Блокери на ренин–ангиотензиновата система и бета блокери.
- Бета блокери и адренергични лекарства.[72]
При възможност трябва да се избягват комбинации от ACE инхибитор или антагонист на ангиотензин ІІ рецепторите, диуретик и НСПВС (включително селективни COX-2 инхибитори и лекарства без рецепта като ибупрофен), поради високия риск от остра бъбречна недостатъчност. Жаргонно в австралийската здравна литература тази комбинация е позната като „троен удар“.[57] Достъпни са таблетки, съдържащи фиксирана комбинация от два класа лекарства. И въпреки че такива таблетки са много удобни, най-добре е те да се използват при хора, при които вече е установен резултатът от лечение с отделните компоненти.[73]
Хора в старческа възраст
редактиранеЛечението на умерена до тежка хипертония намалява смъртността и сърдечно-съдовите странични ефекти при хората на възраст над 60 години.[74] При хората над 80-годишна възраст лечението не понижава значително общата смъртност, но намалява риска от сърдечно заболяване.[74] Препоръчваната цел за кръвно налягане е по-малко от 140/90 mm Hg, като тиазидните диуретици са предпочитаното лекарство в Америка.[75] В редактираната версия на препоръките за Великобритания предпочитаното лечение са блокерите на калциевите канали с прицелни клинични отчитания от по-малко от 150/90 mmHg или по-малко от 145/85 mmHg при измерване на кръвното налягане амбулаторно или в домашни условия.[71]
Резистентна хипертония
редактиранеРезистентната хипертония е хипертония, която остава трайно над целта за кръвното налягане, независимо от употребата на три антихипертонични средства, принадлежащи към различни класове, приемани заедно. Препоръките за лечение на резистентна хипертония са публикувани във Великобритания[76] и САЩ.[77]
Заболеваемост
редактиранеДо 2000 г. почти един милиард души или приблизително 26% от възрастните по света имат хипертония.[79] Заболяването се среща често както в развитите страни (333 милиона), така и в развиващите се страни (639 милиона).[79] Процентните стойности на болните обаче варират значително в различните региони, като най-ниската стойност е 3,4% (сред мъжете) и 6,8% (сред жените) в провинциалните части на Индия, а най-високата е 68,9% (сред мъжете) и 72,5% (сред жените) в Полша.[80]
През 1995 г. беше изчислено, че 43 милиона души в Съединените щати имат хипертония или вземат антихипертонични лекарства. Тази цифра представлява почти 24% от възрастните в САЩ.[81] През 2004 г. процентът на хората с хипертония в Съединените щати се е увеличил и е достигнал до 29%.[82][83] До 2006 г. хипертонията засяга вече 76 милиона възрастни в САЩ (34% от населението), а процентът на възрастните афроамериканци с хипертония е сред най-високите в света – 44%.[84] Заболяването се среща по-често сред местното американско население и не толкова често сред бялото население и сред мексиканското население на САЩ. Процентните стойности нарастват с възрастта и са по-високи в югоизточните Съединени щати. Хипертонията се среща по-често при мъжете в сравнение с жените (въпреки че менопаузата намалява тази разлика) и при хората с нисък социалноикономически сатус.[1]
Деца
редактиранеПроцентът на високо кръвно налягане сред децата се увеличава.[85] В повечето случаи хипертонията при децата, особено в предюношеска възраст е вторично следствие от вече съществуващо заболяване. Освен затлъстяването, бъбречните заболявания също са много честа (60 – 70%) причина за хипертония при децата. Юношите обикновено имат първична или есенциална хипертония – 85 – 95% от случаите.[86]
История
редактиранеСъвременното схващане за сърдечно-съдовата система започва с труда на лекаря Уилям Харви (1578–1657). В книгата си „За движението на сърцето и кръвта“ („De otu ordis“) Харви описва кръвообращението. През 1733 г. английският свещеник Стивън Хейлс прави първата публикация съдържаща измерване на кръвно налягане.[87][88] Описания на хипертонията като заболяване идват от различни източници, сред които Томас Йънг през 1808 г. и Ричард Брайт през 1836 г.[87] Първото съобщение за повишено кръвно налягане при човек без доказателство за бъбречно заболяване е направено от Фредерик Акбар Махомед (1849–1884).[89] Хипертонията обаче започва да се разглежда като обект на клиничното дело едва през 1896 г. с изобретяването на маншетния сфигмоманометър от Шипионе Рива-Рочи през 1896 г.[90] Това изобретение прави възможно измерването на кръвното налягане в клиниката. През 1905 г., Николай Коротков подобрява техниката, като описва тоновете на Коротков, които се чуват със стетоскоп при разпускане на маншета на сфигмоманометъра, когато артерията е била аускулирана.[88]
В миналото лечението на това, което наричали „болест на усиления пулс“ се е състояло в намаляване на количеството на кръвта чрез кръвопускане или прилагане на пиявици.[87] Жълтият император на Китай, Авъл Целз, Гален и Хипократ препоръчвали кръвопускане.[87] През 19-и и 20 век, преди появата на ефикасно фармакологично лечение за хипертония, се прилагат три вида лечение, всяко от които с множество странични ефекти. Тези лечения включвали стриктно ограничаване на солта (например спазване на оризова диета[87]), симпатектомия (хирургическа аблация на части от симпатиковата нервна система) и лечение с пирогени (инжектиране на вещества, които причиняват треска, като по този начин индиректно понижават кръвното налягане).[87][91] Първото химическо лечение за хипертония – натриев тиоцианат, е използвано през 1900 г., но има много странични ефекти и остава непопулярно.[87] Няколко други средства са разработени след Втората световна война. Най-популярните и сравнително ефективни по това време са тетраметиламониев хлорид и неговите производни хексаметоний, хидралазин и резерпин (извлечени от медицинското растение Змийска рауволфия (Rauwolfia serpentina)).
Значително постижение е откриването на първите добре поносими перорални средства. Първото е хлоротиазид, първият тиазиден диуретик, разработен от антибиотика сулфаниламид и официално станал достъпен за лечение през 1958 г.[87][92] Той повишава отделянето на солта, като същевременно предотвратява натрупването на течност. Едно рандомизирано контролирано изпитване, спонсорирано от Правителствения отдел за ветераните на САЩ сравни хидрохлоротиазид плюс резерпин плюс хидралазин с плацебо. Проучването беше спряно преждевременно, тъй като участниците в групата с високо кръвно налягане, които не получаваха лечение, развиха много повече усложнения, отколкото лекуваните пациенти и беше счетено за неетично те да бъдат лишавани от лечение. Проучването продължи с хора с по-ниско кръвно налягане и показа, че лечение, дори при хора с лека форма на хипертония, намалява риска от сърдечно-съдова смърт с повече от половина.[93] През 1975 г. на екипа, разработил хлоротиазид, беше присъдена наградата Ласкер за специален принос в здравеопазването.[91] Резултатите от тези проучвания доведоха до кампании в здравеопазването за увеличаване на общественото съзнание за хипертонията и насърчиха измерването и лечението на високо кръвно налягане. Тези мерки явно допринесоха, поне отчасти, за наблюдаваното 50% понижаване на случаите на инсулт и исхемична болест на сърцето между 1972 г. и 1994 г.[91]
Общество и култура
редактиранеОбществена осведоменост
редактиранеСветовната здравна организация посочва хипертонията или високото кръвно налягане като водеща причина за сърдечно-съдовата смъртност. Световният съюз за хипертония (СЛХ), „чадърна организация“ на 85 национални общества и съюзи за хипертония, допуска, че повече от 50% от хипертониците по света не съзнават, че имат това заболяване.[94] За да се вземат мерки по проблема, през 2005 г. Световната лига по хипертония започна глобална кампания за повишаване на обществената осведоменост относно хипертонията и определи всяка година 17 май да се чества като Световен ден за борба с хипертонията. През последните три години все повече национални общества се ангажират със Световния съюз за хипертония и проявяват новаторство в дейностите си за разпространяване на посланието сред обществеността. През 2007 г. е отбелязано рекордно участие на 47 страни-членки на Световния съюз за хипертония. През седмицата на Световния съюз за хипертония всички тези страни си сътрудничиха с местните правителства, професионални общности, неправителствени организации и частни предприемачества, за да популяризират повишаването на общественото съзнание относно хипертонията чрез събития в медиите и публични събирания. С помощта на средства за масова комуникация като интернет и телевизия съобщението достига до повече от 250 милиона души. От година на година, с нарастването на усилията, СЛХ добива все по-голяма увереност, че е възможно посланието да достигне до почти всички от изчислените 1,5 милиарда души страдащи от високо кръвно налягане.[95] В България една от неправителствените организации на професионалисти в областта на лечението на хипертонията, е Българската лига по хипертония. Тя организира ежегодна кампания „Световен ден на хипертонията“ на 17 май.[96]
Икономика
редактиранеВ САЩ високото кръвно налягане е най-честият хроничен здравословен проблем налагащ посещения при лекуващия лекар. По изчисления на Американската сърдечна асоциация през 2010 г. преките и косвени разходи за високо кръвно налягане възлизат на 76,6 милиарда щатски долара.[84] В Съединените щати 80% от хората с хипертония знаят за заболяването си, а 71% вземат някакво антихипертонично лекарство. Само 48% от хората, които знаят, че имат хипертония обаче контролират в задоволителна степен заболяването си.[84] Неподходящата диагноза, лечение или контрол на високото кръвно налягане може да попречат на овладяването на хипертонията.[97] При постигането на контрол на високото кръвно налягане медицинските специалисти се сблъскват с много пречки, включително противопоставяне на приемането на множество лекарства за постигане на целите за кръвното налягане. Пациентите също се срещат с предизвикателства при спазването на графиците за приемане на лекарствата и извършване на промени в начина си на живот. Въпреки всичко е възможно постигане на целите за кръвното налягане. Понижаването на кръвното налягане значително намалява разходите, свързани с по-големи медицински грижи.[98][99]
Източници
редактиране- ↑ а б в г Carretero OA, Oparil S. Essential hypertension. Part I: Definition and etiology // Circulation 101 (3). Януари 2000. DOI:10.1161/01.CIR.101.3.329. с. 329 – 35.
- ↑ а б в г Chobanian AV, Bakris GL, Black HR, et al. Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure // Hypertension 42 (6). Декември 2003. DOI:10.1161/01.HYP.0000107251.49515.c2. с. 1206 – 52.
- ↑ а б в National Clinical Guidance Centre. 7 Diagnosis of Hypertension, 7.5 Link from evidence to recommendations // Hypertension (NICE CG 127). National Institute for Health and Clinical Excellence, August 2011. с. 102. Посетен на 22 декември 2011. Архив на оригинала от 2013-07-23 в Wayback Machine.
- ↑ а б в Mancia G, De Backer G, Dominiczak A, et al. 2007 ESH-ESC Practice Guidelines for the Management of Arterial Hypertension: ESH-ESC Task Force on the Management of Arterial Hypertension // J. Hypertens. 25 (9). Септември 2007. DOI:10.1097/HJH.0b013e3282f0580f. с. 1751 – 62.
- ↑ а б Williams B, Poulter NR, Brown MJ, et al. Guidelines for management of hypertension: report of the fourth working party of the British Hypertension Society, 2004-BHS IV // J Hum Hypertens 18 (3). Март 2004. DOI:10.1038/sj.jhh.1001683. с. 139 – 85.
- ↑ а б в Dionne JM, Abitbol CL, Flynn JT. Hypertension in infancy: diagnosis, management and outcome // Pediatr. Nephrol. 27 (1). Януари 2012. DOI:10.1007/s00467-010-1755-z. с. 17 – 32.
- ↑ Din-Dzietham R, Liu Y, Bielo MV, Shamsa F. High blood pressure trends in children and adolescents in national surveys, 1963 to 2002 // Circulation 116 (13). Септември 2007. DOI:10.1161/CIRCULATIONAHA.106.683243. с. 1488 – 96.
- ↑ а б в The fourth report on the diagnosis, evaluation, and treatment of high blood pressure in children and adolescents // Pediatrics 114 (2 Suppl 4th Report). Август 2004. с. 555 – 76.
- ↑ а б в Fisher ND, Williams GH. Hypertensive vascular disease // Harrison's Principles of Internal Medicine. 16th. New York, NY, McGraw-Hill, 2005. ISBN 0-07-139140-1. с. 1463 – 81.
- ↑ а б Wong T, Mitchell P. The eye in hypertension // Lancet 369 (9559). Февруари 2007. DOI:10.1016/S0140-6736(07)60198-6. с. 425 – 35.
- ↑ а б в г д е ж з и к л м н о п р с т O'Brien, Eoin; Beevers, D. G.; Lip, Gregory Y. H. ABC of hypertension. London, BMJ Books, 2007. ISBN 1-4051-3061-X.
- ↑ Papadopoulos DP, Mourouzis I, Thomopoulos C, Makris T, Papademetriou V. Hypertension crisis // Blood Press. 19 (6). Декември 2010. DOI:10.3109/08037051.2010.488052. с. 328 – 36.
- ↑ а б в г д Marik PE, Varon J. Hypertensive crises: challenges and management // Chest 131 (6). Юни 2007. DOI:10.1378/chest.06-2490. с. 1949 – 62.
- ↑ Gibson, Paul. Hypertension and Pregnancy // eMedicine Obstetrics and Gynecology. Medscape, 30 юли 2009. Посетен на 16 юни 2009.
- ↑ а б Rodriguez-Cruz, Edwin и др. Hypertension // eMedicine Pediatrics: Cardiac Disease and Critical Care Medicine. Medscape, 6 април 2010. Посетен на 16 юни 2009.
- ↑ Global health risks: mortality and burden of disease attributable to selected major risks. // World Health Organization. 2009. Посетен на 10 февруари 2012.
- ↑ Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies // Lancet 360 (9349). Декември 2002. DOI:10.1016/S0140-6736(02)11911-8. с. 1903 – 13.
- ↑ Singer DR, Kite A. Management of hypertension in peripheral arterial disease: does the choice of drugs matter? // European Journal of Vascular and Endovascular Surgery 35 (6). Юни 2008. DOI:10.1016/j.ejvs.2008.01.007. с. 701 – 8.
- ↑ Zeng C, Villar VA, Yu P, Zhou L, Jose PA. Reactive oxygen species and dopamine receptor function in essential hypertension // Clinical and Experimental Hypertension 31 (2). Април 2009. DOI:10.1080/10641960802621283. с. 156 – 78.
- ↑ Vasan, RS и др. Residual lifetime risk for developing hypertension in middle-aged women and men: The Framingham Heart Study. // JAMA: the journal of the American Medical Association 287 (8). 2002 Feb 27. с. 1003 – 10.
- ↑ The International Consortium for Blood Pressure Genome-Wide Association Studies. Genetic variants in novel pathways influence blood pressure and cardiovascular disease risk. Nature 2011; 478: 103 – 109 doi:10.1038/nature10405
- ↑ Lifton, RP и др. Molecular mechanisms of human hypertension. // Cell 104 (4). 2001 Feb 23. с. 545 – 56.
- ↑ He, FJ и др. A comprehensive review on salt and health and current experience of worldwide salt reduction programmes. // Journal of human hypertension 23 (6). 2009 Jun. с. 363 – 84.
- ↑ а б Dickinson HO, Mason JM, Nicolson DJ, Campbell F, Beyer FR, Cook JV, Williams B, Ford GA. Lifestyle interventions to reduce raised blood pressure: a systematic review of randomized controlled trials. J Hypertens. 2006;24:215 – 33.
- ↑ Haslam DW, James WP. Obesity // Lancet 366 (9492). 2005. DOI:10.1016/S0140-6736(05)67483-1. с. 1197 – 209.
- ↑ Whelton PK, He J, Appel LJ, Cutler JA, Havas S, Kotchen TA et al. Primary prevention of hypertension: Clinical and public health advisory from The National High Blood Pressure Education Program // JAMA 288 (15). 2002. DOI:10.1001/jama.288.15.1882. с. 1882 – 8.
- ↑ Mesas AE, Leon-Muñoz LM, Rodriguez-Artalejo F, Lopez-Garcia E. The effect of coffee on blood pressure and cardiovascular disease in hypertensive individuals: A systematic review and meta-analysis. Am J Clin Nutr. 2011;94:1113 – 26.
- ↑ Vaidya A, Forman JP. Vitamin D and hypertension: current evidence and future directions // Hypertension 56 (5). Ноември 2010. DOI:10.1161/HYPERTENSIONAHA.109.140160. с. 774 – 9.
- ↑ Sorof J, Daniels S. Obesity hypertension in children: a problem of epidemic proportions // Hypertension 40 (4). Октомври 2002. DOI:10.1161/01.HYP.0000032940.33466.12. с. 441 – 447. Архивиран от оригинала на 2012-12-05. Посетен на 3 юни 2009.
- ↑ а б Lawlor, DA и др. Early life determinants of adult blood pressure. // Current opinion in nephrology and hypertension 14 (3). 2005 May. с. 259 – 64.
- ↑ Dluhy RG, Williams GH. Endocrine hypertension. In: Wilson JD, Foster DW, Kronenberg HM, eds. Williams Textbook of Endocrinology. 9th ed. Philadelphia, Pa: WB Saunders; 1998:729 – 49.
- ↑ Grossman E, Messerli FH. Drug-induced Hypertension: An Unappreciated Cause of Secondary Hypertension // Am. J. Med. 125 (1). Януари 2012. DOI:10.1016/j.amjmed.2011.05.024. с. 14 – 22.
- ↑ Conway J. Hemodynamic aspects of essential hypertension in humans // Physiol. Rev. 64 (2). Април 1984. с. 617 – 60.
- ↑ а б Palatini P, Julius S. The role of cardiac autonomic function in hypertension and cardiovascular disease // Curr. Hypertens. Rep. 11 (3). Юни 2009. с. 199 – 205.
- ↑ Andersson OK, Lingman M, Himmelmann A, Sivertsson R, Widgren BR. Prediction of future hypertension by casual blood pressure or invasive hemodynamics? A 30-year follow-up study // Blood Press. 13 (6). 2004. с. 350 – 4.
- ↑ Folkow B. Physiological aspects of primary hypertension // Physiol. Rev. 62 (2). Април 1982. с. 347 – 504.
- ↑ Struijker Boudier HA, le Noble JL, Messing MW, Huijberts MS, le Noble FA, van Essen H. The microcirculation and hypertension // J Hypertens Suppl 10 (7). Декември 1992. с. S147–56.
- ↑ Safar ME, London GM. Arterial and venous compliance in sustained essential hypertension // Hypertension 10 (2). Август 1987. с. 133 – 9.
- ↑ Schiffrin EL. Reactivity of small blood vessels in hypertension: relation with structural changes. State of the art lecture // Hypertension 19 (2 Suppl). Февруари 1992. с. II1–9.
- ↑ Chobanian AV. Clinical practice. Isolated systolic hypertension in the elderly // N. Engl. J. Med. 357 (8). Август 2007. DOI:10.1056/NEJMcp071137. с. 789 – 96.
- ↑ Zieman SJ, Melenovsky V, Kass DA. Mechanisms, pathophysiology, and therapy of arterial stiffness // Arterioscler. Thromb. Vasc. Biol. 25 (5). Май 2005. DOI:10.1161/01.ATV.0000160548.78317.29. с. 932 – 43.
- ↑ Navar LG. Counterpoint: Activation of the intrarenal renin-angiotensin system is the dominant contributor to systemic hypertension // J. Appl. Physiol. 109 (6). Декември 2010. DOI:10.1152/japplphysiol.00182.2010a. с. 1998 – 2000; discussion 2015.
- ↑ Esler M, Lambert E, Schlaich M. Point: Chronic activation of the sympathetic nervous system is the dominant contributor to systemic hypertension // J. Appl. Physiol. 109 (6). Декември 2010. DOI:10.1152/japplphysiol.00182.2010. с. 1996 – 8; discussion 2016.
- ↑ Versari D, Daghini E, Virdis A, Ghiadoni L, Taddei S. Endothelium-dependent contractions and endothelial dysfunction in human hypertension // Br. J. Pharmacol. 157 (4). Юни 2009. DOI:10.1111/j.1476-5381.2009.00240.x. с. 527 – 36.
- ↑ Marchesi C, Paradis P, Schiffrin EL. Role of the renin-angiotensin system in vascular inflammation // Trends Pharmacol. Sci. 29 (7). Юли 2008. DOI:10.1016/j.tips.2008.05.003. с. 367 – 74.
- ↑ Loscalzo, Joseph; Fauci, Anthony S.; Braunwald, Eugene; Dennis L. Kasper; Hauser, Stephen L; Longo, Dan L. Harrison's principles of internal medicine. McGraw-Hill Medical, 2008. ISBN 0-07-147691-1.
- ↑ Padwal RS. The 2009 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk // Canadian Journal of Cardiology 25 (5). Май 2009. DOI:10.1016/S0828-282X(09)70491-X. с. 279 – 86.
- ↑ Padwal RJ. The 2008 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk // Canadian Journal of Cardiology 24 (6). Юни 2008. DOI:10.1016/S0828-282X(08)70619-6. с. 455 – 63.
- ↑ Padwal RS. The 2007 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 1 – blood pressure measurement, diagnosis and assessment of risk // Canadian Journal of Cardiology 23 (7). Май 2007. DOI:10.1016/S0828-282X(07)70797-3. с. 529 – 38.
- ↑ Hemmelgarn BR. The 2006 Canadian Hypertension Education Program recommendations for the management of hypertension: Part I – Blood pressure measurement, diagnosis and assessment of risk // Canadian Journal of Cardiology 22 (7). Май 2006. DOI:10.1016/S0828-282X(06)70279-3. с. 573 – 81.
- ↑ Hemmelgarn BR. The 2005 Canadian Hypertension Education Program recommendations for the management of hypertension: part 1- blood pressure measurement, diagnosis and assessment of risk // Canadian Journal of Cardiology 21 (8). Юни 2005. с. 645 – 56.
- ↑ North of England Hypertension Guideline Development Group. Frequency of measurements // Essential hypertension (NICE CG18). National Institute for Health and Clinical Excellence, 1 август 2004. с. 53. Посетен на 22 декември 2011.
- ↑ Luma GB, Spiotta RT. Hypertension in children and adolescents // Am Fam Physician 73 (9). may 2006. с. 1558 – 68.
- ↑ а б в Chobanian AV, Bakris GL, Black HR, et al. Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure // Hypertension 42 (6). Декември 2003. DOI:10.1161/01.HYP.0000107251.49515.c2. с. 1206 – 52.
- ↑ а б в Williams, B и др. Guidelines for management of hypertension: report of the fourth working party of the British Hypertension Society, 2004-BHS IV. // Journal of human hypertension 18 (3). 2004 Mar. с. 139 – 85.
- ↑ Whelton PK et al. Primary prevention of hypertension. Clinical and public health advisory from the National High Blood Pressure Education Program // JAMA 288 (15). 2002. DOI:10.1001/jama.288.15.1882. с. 1882 – 1888.
- ↑ а б NPS Prescribing Practice Review 52: Treating hypertension // NPS Medicines Wise, 1 септември 2010. Посетен на 5 ноември 2010.
- ↑ Siebenhofer, A и др. Long-term effects of weight-reducing diets in hypertensive patients // Cochrane database of systematic reviews (Online) 9. 7 септември 2011. DOI:10.1002/14651858.CD008274.pub2. с. CD008274.
- ↑ Blumenthal JA. Effects of the DASH diet alone and in combination with exercise and weight loss on blood pressure and cardiovascular biomarkers in men and women with high blood pressure: the ENCORE study // Arch. Intern. Med. 170 (2). Януари 2010. DOI:10.1001/archinternmed.2009.470. с. 126 – 35.
- ↑ Greenhalgh J, Dickson R, Dundar Y. The effects of biofeedback for the treatment of essential hypertension: a systematic review // Health Technol Assess 13 (46). Октомври 2009. DOI:10.3310/hta13460. с. 1 – 104.
- ↑ Rainforth MV, Schneider RH, Nidich SI, Gaylord-King C, Salerno JW, Anderson JW. Stress Reduction Programs in Patients with Elevated Blood Pressure: A Systematic Review and Meta-analysis // Curr. Hypertens. Rep. 9 (6). Декември 2007. DOI:10.1007/s11906-007-0094-3. с. 520 – 8.
- ↑ Ospina MB. Meditation practices for health: state of the research // Evid Rep Technol Assess (Full Rep) (155). Юни 2007. с. 1 – 263.
- ↑ He, FJ и др. Effect of longer-term modest salt reduction on blood pressure. // Cochrane database of systematic reviews (Online) (3). 2004. с. CD004937.
- ↑ Your Guide To Lowering Your Blood Pressure With DASH (PDF) // Посетен на 8 юни 2009.
- ↑ а б Nelson, Mark. Drug treatment of elevated blood pressure // Australian Prescriber (33). с. 108 – 112. Посетен на 11 август 2010.
- ↑ Law M, Wald N, Morris J. Lowering blood pressure to prevent myocardial infarction and stroke: a new preventive strategy // Health Technol Assess 7 (31). 2003. с. 1 – 94. Архивиран от оригинала на 2011-03-04. Посетен на 2012-10-12.
- ↑ Shaw, Gina. Prehypertension: Early-stage High Blood Pressure // WebMD, 7 март 2009. Посетен на 3 юли 2009.
- ↑ Eni C. Okonofua; Kit N. Simpson; Ammar Jesri; Shakaib U. Rehman; Valerie L. Durkalski; Brent M. Egan. Therapeutic Inertia Is an Impediment to Achieving the Healthy People 2010 Blood Pressure Control Goals // Hypertension 47 (2006;47:345). 23 януари 2006. DOI:10.1161/01.HYP.0000200702.76436.4b. с. 345 – 51. Посетен на 22 ноември 2009.
- ↑ а б в Klarenbach, SW и др. Identification of factors driving differences in cost effectiveness of first-line pharmacological therapy for uncomplicated hypertension. // The Canadian journal of cardiology 26 (5). 2010 May. с. e158-63.
- ↑ Wright JM, Musini VM. First-line drugs for hypertension // Cochrane Database Syst Rev (3). 2009. DOI:10.1002/14651858.CD001841.pub2. с. CD001841.
- ↑ а б National Institute Clinical Excellence. 1.5 Initiating and monitoring antihypertensive drug treatment, including blood pressure targets // GC127 Hypertension: Clinical management of primary hypertension in adults. August 2011. Архивиран от оригинала на 2013-05-15. Посетен на 23 декември 2011.
- ↑ а б Sever PS, Messerli FH. Hypertension management 2011: optimal combination therapy // Eur. Heart J. 32 (20). Октомври 2011. DOI:10.1093/eurheartj/ehr177. с. 2499 – 506.
- ↑ 2.5.5.1 Angiotensin-converting enzyme inhibitors // British National Formulary. Т. No. 62. September 2011. Посетен на 22 декември 2011. Архив на оригинала от 2021-12-23 в Wayback Machine.
- ↑ а б Musini VM, Tejani AM, Bassett K, Wright JM. Pharmacotherapy for hypertension in the elderly // Cochrane Database Syst Rev (4). 2009. DOI:10.1002/14651858.CD000028.pub2. с. CD000028.
- ↑ Aronow WS, Fleg JL, Pepine CJ, et al. ACCF/AHA 2011 expert consensus document on hypertension in the elderly: a report of the American College of Cardiology Foundation Task Force on Clinical Expert Consensus documents developed in collaboration with the American Academy of Neurology, American Geriatrics Society, American Society for Preventive Cardiology, American Society of Hypertension, American Society of Nephrology, Association of Black Cardiologists, and European Society of Hypertension // J. Am. Coll. Cardiol. 57 (20). Май 2011. DOI:10.1016/j.jacc.2011.01.008. с. 2037 – 114.
- ↑ CG34 Hypertension – quick reference guide (PDF) // National Institute for Health and Clinical Excellence, 28 юни 2006. Архивиран от оригинала на 2009-03-13. Посетен на 4 март 2009.
- ↑ Calhoun DA. Resistant hypertension: diagnosis, evaluation, and treatment. A scientific statement from the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research // Hypertension 51 (6). Юни 2008. DOI:10.1161/HYPERTENSIONAHA.108.189141. с. 1403 – 19.
- ↑ WHO Disease and injury country estimates // World Health Organization. 2009. Посетен на Nov. 11, 2009.
- ↑ а б Kearney PM, Whelton M, Reynolds K, Muntner P, Whelton PK, He J. Global burden of hypertension: analysis of worldwide data // Lancet 365 (9455). 2005. DOI:10.1016/S0140-6736(05)17741-1. с. 217 – 23.
- ↑ Kearney PM, Whelton M, Reynolds K, Whelton PK, He J. Worldwide prevalence of hypertension: a systematic review // J. Hypertens. 22 (1). Януари 2004. с. 11 – 9.
- ↑ Burt VL. Prevalence of hypertension in the US adult population. Results from the Third National Health and Nutrition Examination Survey, 1988 – 1991 // Hypertension 25 (3). Март 1995. с. 305 – 13. Архивиран от оригинала на 2012-12-05. Посетен на 5 юни 2009.
- ↑ а б Burt VL. Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population. Data from the health examination surveys, 1960 to 1991 // Hypertension 26 (1). Юли 1995. с. 60 – 9. Архивиран от оригинала на 2012-12-20. Посетен на 5 юни 2009.
- ↑ Ostchega Y, Dillon CF, Hughes JP, Carroll M, Yoon S. Trends in hypertension prevalence, awareness, treatment, and control in older U.S. adults: data from the National Health and Nutrition Examination Survey 1988 to 2004 // Journal of the American Geriatrics Society 55 (7). Юли 2007. DOI:10.1111/j.1532-5415.2007.01215.x. с. 1056 – 65.
- ↑ а б в Lloyd-Jones D, Adams RJ, Brown TM, et al. Heart disease and stroke statistics--2010 update: a report from the American Heart Association // Circulation 121 (7). Февруари 2010. DOI:10.1161/CIRCULATIONAHA.109.192667. с. e46–e215.
- ↑ Falkner B. Hypertension in children and adolescents: epidemiology and natural history // Pediatr. Nephrol. 25 (7). Май 2009. DOI:10.1007/s00467-009-1200-3. с. 1219 – 24.
- ↑ Luma GB, Spiotta RT. Hypertension in children and adolescents // Am Fam Physician 73 (9). Май 2006. с. 1558 – 68. Архивиран от оригинала на 2007-09-26.
- ↑ а б в г д е ж з Esunge PM. From blood pressure to hypertension: the history of research // J R Soc Med 84 (10). Октомври 1991. с. 621.
- ↑ а б Kotchen TA. Historical trends and milestones in hypertension research: a model of the process of translational research // Hypertension 58 (4). Октомври 2011. DOI:10.1161/HYPERTENSIONAHA.111.177766. с. 522 – 38.
- ↑ Manual of hypertension. Oxford, Blackwell Science, 1995. ISBN 0-86542-861-1. с. xiii.
- ↑ A century of arterial hypertension 1896 – 1996. Chichester, Wiley, 1996. ISBN 0-471-96788-2. с. 213.
- ↑ а б в Dustan HP, Roccella EJ, Garrison HH. Controlling hypertension. A research success story // Arch. Intern. Med. 156 (17). Септември 1996. DOI:10.1001/archinte.156.17.1926. с. 1926 – 35.
- ↑ Novello FC, Sprague JM. Benzothiadiazine dioxides as novel diuretics // J. Am. Chem. Soc. 79 (8). 1957. DOI:10.1021/ja01565a079. с. 2028.
- ↑ Freis ED. The Veterans Administration Cooperative Study on Antihypertensive Agents. Implications for Stroke Prevention (PDF) // Stroke 5 (1). 1974. DOI:10.1161/01.STR.5.1.76. с. 76 – 77.
- ↑ Chockalingam A. Impact of World Hypertension Day // Canadian Journal of Cardiology 23 (7). Май 2007. DOI:10.1016/S0828-282X(07)70795-X. с. 517 – 9.
- ↑ Chockalingam A. World Hypertension Day and global awareness // Canadian Journal of Cardiology 24 (6). Юни 2008. DOI:10.1016/S0828-282X(08)70617-2. с. 441 – 4.
- ↑ Научни събития за 2020 г. на Българската лига по хипертония // Посетен на 16.9.2020 г.
- ↑ Alcocer L, Cueto L. Hypertension, a health economics perspective // Therapeutic Advances in Cardiovascular Disease 2 (3). Юни 2008. DOI:10.1177/1753944708090572. с. 147 – 55. Посетен на 20 юни 2009.
- ↑ William J. Elliott. The Economic Impact of Hypertension // The Journal of Clinical Hypertension 5 (4). Октомври 2003. DOI:10.1111/j.1524-6175.2003.02463.x. с. 3 – 13.
- ↑ Coca A. Economic benefits of treating high-risk hypertension with angiotensin II receptor antagonists (blockers) // Clinical Drug Investigation 28 (4). 2008. DOI:10.2165/00044011-200828040-00002. с. 211 – 20.